原标题:国家医保局通报:去年检查60余万家定点医药机构,一半以上存医保基金使用问题,追回223亿元
记者:周程程
2月20日,国新办举行国务院政策例行吹风会,介绍《医疗保障基金使用监督管理条例》(以下简称《条例》)有关情况。
国家医保局副局长施子海在吹风会上表示,2020年,国家医保局会同卫生健康部门在全面开展自查自纠基础上,检查了定点医药机构60余万家,连自查加检查,共处理违法违规违约定点医药机构40余万家,也就是说,一半以上的定点医药机构不同程度存在基金使用方面的问题,去年追回医保基金223.1亿元。
医保基金是人民群众的“救命钱”,将迎来更严格监管。司法部立法三局局长王振江表示,《条例》在进一步建立健全监管机制的同时,针对不同违法主体、违法行为、违法情形,综合运用多种处罚措施,分别设置相应的法律责任,加大对违法行为的惩戒力度,让违法者付出更大的代价,进而引导和督促医疗保障基金的使用主体更好做到合法合规。
近年来我国城镇基本医疗保险基金收支及结余情况(单位:亿元)
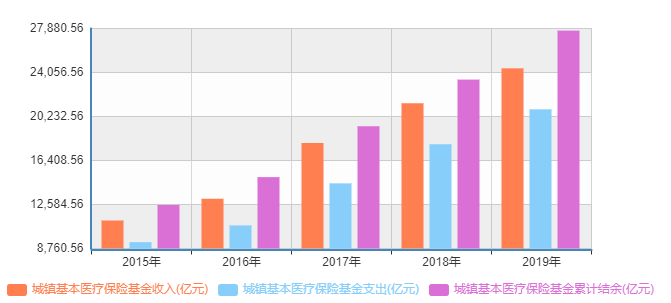 数据来源:国家统计局
数据来源:国家统计局个人骗保将处骗取金额2~5倍罚款
2月19日,《医疗保障基金使用监督管理条例》颁布,将改变我国医疗保障领域缺乏专门法律法规的状况,为更加有效地实施医保基金使用监管、切实维护医保基金安全提供了法律保障。
《条例》对基金使用相关主体的职责进行了明确,并针对不同违法主体、违法行为、违法情形,综合运用多种处罚措施,分别设置相应的法律责任,加大对违法行为的惩戒力度。
针对医疗保障经办机构,区分不同的违法行为,《条例》规定了责令改正、责令退回、处以罚款,对直接负责的主管人员和其他直接责任人员给予处分等处罚。针对定点医药机构,区分不同违法行为,分别规定了责令改正、约谈有关负责人、责令退回、处以罚款、吊销执业资格、限制从业、给予处分等处罚。
值得注意的是,对于骗保行为,《条例》设定了比较严厉的处罚。
王振江介绍,除规定责令退回、吊销执业资格等处罚外,还规定了处骗取金额2倍以上5倍以下的罚款,并针对定点医药机构协议管理的特点,规定了暂停涉及基金使用的医药服务及期限,以及解除服务协议等。
同时,为了压实定点医药机构负责人的管理责任,对定点医药机构因违法造成基金重大损失或者严重不良社会影响的,对其法定代表人或者主要负责人给予5年的限制从业。
对个人的违法行为,王振江表示,规定了责令改正、责令退回、暂停其3至12个月医疗费用联网结算。对个人骗保的,与定点医药机构一样,处骗取金额2倍以上5倍以下的罚款。
此外,对侵占、挪用医疗保障基金的,《条例》规定了责令追回、没收违法所得、给予处分等处罚。对医疗保障等行政部门工作人员滥用职权、玩忽职守、徇私舞弊的,规定了相应的法律责任。
 (图片说明:患者在医院进行透析。卫健部门将针对医疗机构用好管好老百姓的救命钱开展专项行动 图片来源:新华社)
(图片说明:患者在医院进行透析。卫健部门将针对医疗机构用好管好老百姓的救命钱开展专项行动 图片来源:新华社)重点整治医院无依据检查等行为
保障医保基金安全的同时,还要促进基金的有效使用。
为促进医疗机构依法合规规范使用医保基金,国家卫生健康委医政医管局监察专员焦雅辉表示,对于医疗机构依法合规规范的使用医保基金,用好管好老百姓的救命钱,国家卫健委开展了规范医疗机构的医疗行为等工作,并开展了一系列专项行动。
例如,去年印发了《关于加强医疗机构药事管理促进合理用药的意见》《关于进一步规范医疗行为促进合理医疗检查的指导意见》。这两个文件旨在通过加强合理用药的管理,重点加强抗肿瘤药物、抗菌药物,以及辅助用药等重点监控药物管理,从而节约并合理使用医保基金,降低不合理的医疗费用。
焦雅辉强调,今年要会同相关部门开展专项整治,促进合理检查。重点整治无依据检查、重复检查,进一步推动检查检验结果的互认工作。
与此同时,卫健部门还将在公立医疗机构开展“经济管理年”的活动,促进医疗机构在财务管理、价格和收费行为方面进一步规范,推动公立医院的经济运行管理,促进医保基金合理使用。
此外,还将进一步加大监管力度,积极配合相关部门开展工作。焦雅辉介绍,要通过公立医院的改革,从根本上解决公立医院合理使用医保基金的问题,包括支付方式的改革、医务人员薪酬制度的改革、现代医院管理制度的建立。
值得注意的是,2月19日,中央全面深化改革委员会第十八次会议审议通过了《关于推动公立医院高质量发展的意见》。
焦雅辉表示,“十四五”期间要以建立现代医院管理制度为目标,促进公立医院高质量发展,规范医院的精细化管理、信息化管理,以此来进一步提高我国公立医院的管理水平,促进医保基金的合理使用。
版权及免责声明:凡本网所属版权作品,转载时须获得授权并注明来源“融道中国”,违者本网将保留追究其相关法律责任的权力。凡转载文章,不代表本网观点和立场。
延伸阅读
版权所有:融道中国